I tumori renali maligni rappresentano il 3% di tutti i cancri nell’uomo e l’adenocarcinoma del rene, o carcinoma a cellule renali, costituisce circa l’85-90% di tutti i tumori renali. Il suo sviluppo e le manifestazioni cliniche possono essere capricciose. Nel 30% dei pazienti con questa neoplasia la diagnosi viene posta in base a sintomi e segni non urologici.
Questa neoplasia inoltre può essere asintomatica fino ad un momento relativamente tardivo della sua storia naturale; alla diagnosi circa un quarto dei malati hanno metastasi evidenti, ed un 30% ha micrometastasi occulte. Tra i tumori, di fatti, è uno dei più imprevedibili. Può impiegare anche decenni per svilupparsi, rimanere silente, non produrre sintomi. In altri casi invece la sua crescita è rapida ed aggressiva. E’ al terzo posto tra i tumori urologici ( dietro il tumore della prostata e della vescica); colpisce più il sesso maschile rispetto a quello femminile con un rapporto di 2-3:1, l’età più colpita è compresa fra i 50-60 anni (età media 57 anni) Ogni anno vengono diagnosticati circa 26.500 nuovi casi e vi sono 10.700 decessi per questa causa (dati relativi all’anno ‘97). L’incidenza di questo tumore è massima in Svezia, Danimarca, Norvegia e Finlandia e minima nei paesi orientali (paesi asiatici ed africani); inoltre l’incidenza dell’adenocarcinoma renale è maggiore in ambiente urbano rispetto a quello rurale. Sebbene rari, sono stati descritti casi
familiari di carcinoma renale, anche se l’esistenza di un gene con suscettibilità alla neoplasia è stata ipotizzata ma non ancora dimostrata. Il fattore genetico è stato supposto in quanto questo tumore è stato trovato in associazione con la malattia di von Hippel- Lindau, (alterazione autosomica dominante caratterizzata dallo sviluppo di tumori multipli del S.N.C., feocromocitoma e carcinomi a cellule renali bilaterali); infatti, in circa un terzo dei pazienti con tale patologia si sviluppa l’adenocarcinoma renale. Questa neoplasia in associazione con tale malattia spesso è bilaterale e plurifocale. L’eziologia del tumore renale prevede oltre al fattore genetico anche il fattore endocrino. Alcuni studi hanno dimostrato che pazienti trattati con dietilstilbestrolo (sostanza estrogena) presentano un rischio aumentato di carcinoma del rene, ma tali affermazioni attendono ancora conferme. Oltre a tutto ciò, ritroviamo fra i fattori di rischio: il fumo di sigaretta, l’obesità, diete ricche di grassi animali e di colesterolo, l’uso eccessivo di analgesici contenenti fenacetina, la malattia renale policistica dell’adulto, l’esposizione professionale ad asbesto, cadmio, prodotti petroliferi e per la concia del cuoio.
Istologia
I tumori del rene possono essere benigni o maligni.
Fra i tumori benigni riscontriamo: neoformazioni di natura epiteliale (Cisti e Adenomi ) e neoformazioni di natura connettivale ( Fibromi, Fibroangiomi ecc….).
Tumori renali benigni
Le cisti renali: sono estremamente frequenti, prediligono il polo inferiore del rene nel 60% dei casi circa. Sono dette sierose per l’aspetto del loro contenuto liquido ma, questo può diventare ematico per rottura di vasi. Nella maggioranza dei casi la ciste trae origine dalla sostanza corticale del rene e si sviluppa in superficie sollevando la capsula del rene. La
sintomatologia è legata ,in linea di massima, alla dimensione ed alla sede della ciste. L’ecografia dimostra che la massa cistica è priva di echi, cioè contiene liquido, se ciò non è sufficiente per formulare la diagnosi, può risultare utile l’urografia ed anche l’arteriografia renale selettiva. Le cisti renali generalmente non determinano disturbi e possono quindi essere lasciate in situ, purché si sia sicuri della natura cistica. La diagnosi differenziale da considerare in tutti i casi è quella con il tumore renale. Oltre alla cisti fra i tumori benigni abbiamo i tumori renali solidi benigni: fra questi riscontriamo l’Adenoma renale e l’Oncocitoma renale. L’adenoma renale: il termine di adenoma implica una lesione benigna, sebbene gli adenomi renali siano stati definiti arbitrariamente, e forse non correttamente, come tumori di diametro pari o inferiori a 3 cm. Questi adenomi traggono origine generalmente dalla corticale e sono racchiusi all’interno di una capsula che li
separa dal parenchima renale. Spesso sono morfologicamente indistinguibili dai carcinomi, ed hanno una possibile degenerazione in senso maligno, ecco perchè debbono essere trattati come tali.
Recentemente è stato impiegato il termine di oncocitoma renale, anche se è stato studiato per la prima volta nel 1942 da Zippel, per identificare una neoplasia ben differenziata, carica di mitocondri (oncociti) che è forse l’unico vero esempio di adenoma renale. Questo tumore prende origine dall’epitelio tubulare prossimale, è più frequente nell’uomo e mostra
una capsula ben vascolarizzata con un aspetto angiografico caratteristico a “raggi di bicicletta”. Gli oncocitomi si dimostrano tumori benigni che non presentano metastasi ed hanno una prognosi favorevole.
Tumori renali maligni
Le neoplasie renali comprendono 4 oncotipi fondamentali nettamente distinti fra loro sul piano anatomo-patologico, clinico e terapeutico:
1. il carcinoma del rene, trae origine dal parenchima renale,
2. il sarcoma del rene, trae origine dal tessuto connettivo,
3. il tumore di Wilms o nefroblastoma, ed infine
4. i tumori della via escretrice.
Sono in genere fibroepiteliomi che possono raggiungere diversi gradi di malignità a seconda del grado di differenziazione delle cellule che li compongono, tali tumori tendono a disseminarsi lungo la via escretrice fino alla vescica.
Sarcoma del rene: la decade più colpita risulta essere la 4°-5°, rappresentano il 3-5% dei tumori maligni. Si comportano come i carcinomi sul piano clinico, la prognosi è infausta. Un tumore del tutto particolare è il tumore di Wilms o nefroblastoma maligno che origina dal tessuto renale primitivo; ha una componente connettivale ed una componente epiteliale. E’ un tumore altamente maligno, predilige l’età infantile ed in particolare il sesso femminile; nella maggioranza dei casi tale neoplasia è già clinicamente manifesta nei primi 5 anni di vita, si può osservare perfino nel neonato, mentre è rara la sua comparsa nell’età adulta (0,5-2% dei tumori maligni del rene). Talvolta è presente in entrambi i reni.
CARCINOMA DEL RENE O EPITELIOMA DI DERIVAZIONE PARENCHIMALE
Patologia
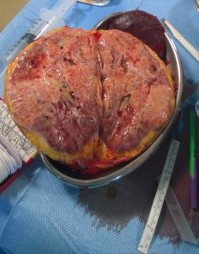
I carcinomi renali sono neoformazioni solide che, a seconda del contenuto di lipidi, sono di colore giallo, giallo-arancio fino al grigio. L’adenocarcinoma renale prende origine dalle cellule epiteliali dei tubuli contorti prossimali. Da un punto di vista macroscopico possiamo avere forme nodulari, forme infiltranti e forme pseudocistiche. La forma nodulare si presenta come un tumore ancora circoscritto situato generalmente ad uno dei due poli; la forma infiltrante è quella che invade e distrugge il rene, solleva ed infiltra la capsula renale ed invade i calici ed il bacinetto. Tutto ciò determina ematuria,primo segno con cui il carcinoma generalmente si manifesta. La forma pseudocistica, più rara, è il risultato di un infarcimento emorragico .In base alle caratteristiche citologiche si distinguono forme a cellule chiare, più differenziate ed a prognosi migliore e forme a cellule scure o granulose, meno differenziate e quindi a prognosi più severa. Le cellule chiare, definite così in quanto contengono abbondante glicogeno e lipidi, costituiscono il 25% di tutti i carcinomi renali.
Le cellule granulose contengono molti mitocondri anormali e costituiscono il 15% dei carcinomi del rene. Oltre a tali forme, sempre in base a criteri citoplasmatici, abbiamo anche forme a cellule miste (chiare e granulose), che rappresentano il 45% delle neoplasie renali, e forme a cellule fusiformi le quali, assomigliando ad un sarcoma, determinano quella che viene definita la variante sarcomatoide del carcinoma renale. I carcinomi sarcomatosi costituiscono circa il 15% dei carcinomi renali e metastatizzano particolarmente alle ossa.
Lo sviluppo del tumore può essere di tipo Papillare, Trabecolare, Tubulare e Solido. I tumori papillari hanno un caratteristico aspetto angiografico avascolare o ipovascolare rispetto a quelli non papillari, dei quali solo il 15% è ipovascolare
Sviluppo e Cinetica del tumore
Lo sviluppo dell’adenocarcinoma del rene è in gran parte silente e la diagnosi in genere viene posta solo tardivamente nella storia naturale della neoplasia. Le metastasi tendono ad essere in rapporto con le dimensioni del tumore: solo l’8-10% dei pazienti con neoformazioni di diametro inferiore a 5 cm. manifesta metastasi a differenza dell’80% di quelli con tumori del diametro superiore a 10 cm. Da notare come le cellule granulose proliferano tre volte più velocemente rispetto alle cellule chiare.
Metastasi
Un terzo dei pazienti con adenocarcinoma renale presenta metastasi già al momento della diagnosi; di essi, il 70% ha metastasi ad un solo organo, in genere il polmone (40%) o le ossa (22%). Il carcinoma renale si diffonde per invasione diretta o ,a distanza attraverso la via ematica o attraverso la via linfatica. L’invasione diretta determina diffusione del tumore verso la via escretrice urinaria (ad esempio verso i calici) o verso la capsula renale e le strutture vicine (esempio surrene,colon, fegato). Con la via ematica, tipica del carcinoma renale, si può avere l’interessamento della vena renale e della vena cava inferiore che determina precoci metastasi ai polmoni. Oltre a polmoni e ossa si possono riscontrare metastasi anche al surrene, al rene controlaterale, ai genitali, con formazione di varicocele ad esordio acuto. Ricordiamo inoltre che il tumore renale nell’1-1,5% dei casi può insorgere primitivamente bilateralmente. La diffusione metastatica per via linfatica può determinare un precoce interessamento dei linfonodi para-cavali e para-aortici; tale via è comunque relativamente tardiva.
Stadiazione
I sistemi di staging più diffusamente utilizzati per il carcinoma del rene sono quelli di Robson e la classificazione T N M dell’International Union Against Cancer (UICC). Importanti fattori prognostici sono: le dimensioni del tumore, il tipo istologico, l’interessamento dei linfonodi. Non comportano di per sé prognosi negativa l’invasione della vena renale ed i trombi neoplastici nella vena cava.
Sintomatologia
La sintomatologia delle neoplasie renali comprende sintomi urologici e non urologici. Circa il 70-75% dei pazienti presenta sintomi urologici quali l’ematuria (65%), dolore al fianco (40%) o una tumefazione palpabile (32%); questi tre elementi costituiscono la classica “triade”, peraltro tutti e tre i sintomi si osservano solo nel 10% dei casi. L’ematuria spesso risulta essere il sintomo rivelatore. L’ematuria può essere fugace e durare per una sola minzione, continua per giorni, oppure non ripresentarsi anche per anni. Il dato più classico comunque è la sua uniformità durante tutta la minzione; l’ematuria totale monosintomatica pur non essendo patognomonica per una neoplasia renale deve richiamare subito alla mente la possibilità di essere di fronte a tale patologia. L’ematuria può essere anche abbondante e a volte, anche accompagnata da coaguli allungati, che riproducono lo stampo dell’uretere, tant’è che ‘ematuria può essere seguita da una colica proprio per l’impegno di un coagulo nell’uretere. Questa successione ematuria-colica è molto importante in quanto consente di escludere un quadro di calcolosi renale in cui l’ematuria anziché precedere segue la colica. La presenza di una massa palpabile può essere apprezzata in soggetti giovani o magri ma, generalmente, questo è un sintomo tardivo che rivela uno stadio piuttosto avanzato. Il dolore è un sintomo piuttosto tardivo che può mancare anche quando il tumore raggiunge dimensioni notevoli. Il 25% dei pazienti arriva all’osservazione clinica in seguito a manifestazioni “non urologiche”. Fra i sintomi non urologici riscontriamo i classici sintomi generali che accompagnano tutti i tumori quali: astenia, calo ponderale, anoressia, anemia, alterazioni della VES, ipertensione arteriosa (secondaria ad ischemia renale) che si sviluppa in circa il 20% dei carcinomi renali. Secondo alcuni studi, è stato osservato che negli ipertesi, rispetto ai normotesi, il tumore renale ha una incidenza superiore di circa 16 volte. L’ipercalcemia può essere dovuta a metastasi osteolitiche. Possiamo avere anche segni di compressione del tumore, il quale sulla vena cava determinerà edemi, sulla vena porta ascite, sul coledoco ittero. Un segno piuttosto precoce ed abbastanza frequente è il varicocele sintomatico, conseguenza di una compressione diretta sulle vene spermatiche da parte del tumore stesso, come anche da parte di metastasi a livello dei linfonodi paraaortici o para-cavali. Il varicocele quando si presenta a sinistra può anche essere
sintomatico di una ostruzione neoplastica della vena renale in cui sbocca la vena spermatica di sinistra (ricordiamo che la vena spermatica destra confluisce direttamente nella vena cava inferiore). La febbre riveste particolare importanza in quanto può essere il primo ed unico segno rivelatore di un tumore renale; può essere di modesta entità ma anche febbre elevata con caratteristica di febbre settica. Oltre al varicocele questa neoplasia è per le sue manifestazioni cliniche particolarmente strane, come ad esempio shock da emorragie retroperitoneali, masse mammarie per metastasi. Negli stadi più avanzati saranno presenti dolori da infiltrazione neoplastica delle radici nervose lombari, ed i segni clinici della metastasi più frequentemente saranno polmonari ed ossee.
STADIAZIONE DEL CARCINOMA RENALE
Diagnosi
La diagnosi di carcinoma renale, purtroppo, nella maggioranza dei casi viene formulata tardivamente. La colpa di tale ritardo sta proprio nella natura “silenziosa” della neoplasia renale, in quanto l’eventuale massa non sempre può essere apprezzata, il rene funziona normalmente, l’unica spia di allarme può essere qualche goccia di sangue nelle urine, evento condiviso però con altri più banali disturbi quali la calcolosi renale, le infezioni locali, le cistiti ecc.
La diagnosi di tumore renale dipende principalmente dagli esami radiologici. Il primo esame da eseguire è senz’altro l’urografia. Con questo esame si identifica la presenza di una massa, si ricerca l’alterazione morfologica del contorno del
rene, si riscontrano impronte sui calici o sulla pelvi, si evidenziano infine anche difetti di riempimento. La pielografia ascendente, si esegue in caso di urografia dubbia o in caso di rene funzionalmente escluso. La scintigrafia, utile per la valutazione di possibili metastasi e per l’evidenziazione di zone ipocaptanti; l’ecografia si rivela molto utile per differenziare neoformazioni solide da neoformazioni a contenuto liquido, ed anche per evidenziare ripetizioni epatiche; il suo utilizzo risulta limitato in presenza di lesioni sotto i 2 cm. La Tac è importante nella diagnosi e nello staging dei tumori renali. Con questo esame si vuole mettere in evidenza l’infiltrazione della vena renale, della vena cava ed anche l’infiltrazione retroperitoneale. Limiti di questa indagine si possono avere nello studio dei linfonodi, in quanto processi flogistici potrebbero determinare dei “falsi positivi”. La Tac. risulta un utile mezzo diagnostico anche per evidenziare metastasi. Altre indagini importanti sono la NMR, l’angiografia. Tipicamente l’adenocarcinoma renale è una lesione ipervascolarizzata, un numero relativamente basso di tali tumori sono invece ipovascolarizzati. In tal caso utile si rivela l’impiego di sostanze vasocostrittrici (es. adrenalina) in corso di angiografia, le quali permettono di distinguere formazioni vascolari normali da formazioni vascolari anormali o neoplastiche. Quelle di natura neoplastica prive di fibre muscolari si rivelano insensibili all’azione del farmaco. La tecnica arteriografica si può dimostrare utile anche a scopo di embolizzazione terapeutica, quando siamo di fronte ad una emorragia da tumore altrimenti inoperabile.
Terapia
La terapia è solo ed esclusivamente chirurgica, consiste nell’eseguire nefrectomia radicale, cioè l’asportazione del rene, del tessuto adiposo perirenale e del surrene omolaterale con la fascia di Gerota che li riveste e spesso anche dei linfonodi regionali. Questo intervento viene eseguito in caso di carcinoma renale che non abbia dato metastasi. Il rene può essere asportato anche in parte, in questo caso viene praticata la cosiddetta tumorectomia, che consiste nel resecare solamente il tumore conservando il rene. Anche nei confronti del cancro del rene è possibile, in casi ben selezionati e con la dovuta prudenza, ricorrere ad una chirurgia conservativa; naturalmente tale scelta terapeutica non può essere fatta quando il tumore è troppo grande, cioè superiore ai 4 cm di diametro.
Occorre peraltro aggiungere che tale chirurgia non è ancora molto diffusa, in quanto alcuni chirurghi hanno paura che asportando solo una parte del rene malato possano rimanere in zona cellule neoplastiche capaci di dare origine ad una nuova massa tumorale. Nei tumori papilliferi si pratica la nefroureterectomia per il pericolo che vi sia stato insemenzamento lungo l’uretere. Al momento attuale il ruolo della nefrectomia nei casi con metastasi diffuse è in gran parte palliativo; tale intervento viene eseguito per ridurre la massa tumorale, per migliorare, teoricamente, l’efficacia della chemioterapia o dell’immunoterapia o, più spesso, per dominare il dolore o l’emorragia. Modesta è la sensibilità dei tumori del rene alla terapia radiante ed antiblastica. La chemioterapia si è rivelata inutile proprio per la natura di filtro che è propria di questo organo. I farmaci eventualmente somministrati tendono infatti ad essere espulsi dal rene. Alcuni studi hanno dimostrato che alla chemioterapia risponde non più del 6% dei malati di tumore renale, mentre tutti quanti soffrono degli effetti collaterali dei farmaci. Più promettente appare invece l’immunoterapia, sperimentata per la prima volta più di 10 anni fa negli USA. Questa terapia consiste nell’asportazione chirurgica della massa tumorale e poi nella distruzione delle cellule neoplastiche residue potenziando le difese immunitarie del paziente, rendendo in laboratorio più aggressivi i linfociti successivamente reinfusi al paziente, un tentativo che ha dato buoni risultati in un caso su quattro. Sono in corso di studio, oltre all’interferone come adiuvante alla terapia chirurgica, la valutazione dell’interleukina e dei
retinoidi. Alla insensibilità dei tumori del rene alla terapia radiante ed antiblastica fa eccezione il tumore di Wilms, il quale sembra ridursi notevolmemte di volume con la cobalto-terapia e la cui prognosi è nettamente migliorata con l’uso di actinomicina D e della vincristina.
I TUMORI DELLA VIA ESCRETRICE
I tumori della via escretrice comprendono:
- carcinomi dei Calici,
- carcinomi della pelvi renale,
- carcinomi dell’uretere.
Epidemiologia ed eziologia
I tumori della via escretrice (calici, pelvi, uretere) derivano dall’epitelio di transizione.
Si presentano sotto due aspetti rappresentati con pressoché uguale frequenza:
- papillare, con caratteri clinici ed istologici di benignità
- solido, come per esempio l’epitelioma spinocellulare, l’adenocarcinoma.
Il sesso maschile risulta da 2 a 3 volte più colpito rispetto a quello femminile e la decade in cui si riscontra una maggiore incidenza è quella compresa fra i 50 e i 70 anni. I tumori dell’uretere rappresentano circa l’1% di tutti i tumori dell’apparato renale e quelli della pelvi sono circa il 5% dei tumori del rene. Nel 2% dei casi la neoplasia pielica è bilaterale.
L’eziologia rimane ignota, anche se il modo di propagarsi del tumore ha fatto pensare a un fattore virale. Una predisposizione ai papillomi delle vie urinarie è rappresentata da quei lavori che comportano esposizione prolungata ai vapori d’anilina e dei suoi derivati. Come sopra esposto i tumori si dividono in papillomi e carcinomi. A tale riguardo è bene ricordare che anche un papilloma deve essere studiato e trattato come un tumore maligno in quanto si è potuto notare che i carcinomi non sono altro che papillomi cancerizzati. Un carattere tipico del papilloma è la tendenza alla propagazione in superficie con capacità di progressione dal bacinetto, all’uretere, alla vescica.
Sintomatologia
I tumori delle vie urinarie superiori come quelli vescicali esordiscono frequentemente con ematuria macro o microscopica.
L’ematuria rappresenta il sintomo più classico in circa il 70% dei casi, ed ha la caratteristica di essere capricciosa, improvvisa, intermittente, spesso è abbondante ma può anche essere discreta e con emissione di coaguli, i quali riproducono lo stampo dell’uretere, in questo caso è accompagnata da dolori al fianco. L’ematuria è anche il segno clinico più precoce, solo più tardi l’esame obiettivo permette di apprezzare nella regione renale una massa dura, dapprima mobile e poi fissa. Più tardivo è il dolore, ad eccezione di quello dipendente da coaguli in caso di ematuria; si tratta di dolore fisso gravativo, lancinante, segno di infiltrazione del peduncolo nervoso dell’ilo renale, oppure di metastasi scheletriche, relativamente frequenti nelle ossa pelviche e nelle vertebre lombari. I tre sintomi, se associati, rappresentano un segno di gravità. Sintomi ancora più gravi sono poi dimagrimento, anemia , febbre. Da notare che si può apprezzare clinicamente anche varicocele per ostruzione della vena spermatica stessa, da parte di noduli tumorali.
Diagnosi
Per formulare la diagnosi i sintomi ricordati, benchè importanti, non sono sufficienti.
La diagnosi si fonda principalmente sullo studio radiologico. L’urografia dà quasi sempre immagini probative, in quanto la funzionalità renale rimane a lungo conservata e quindi, i tumori della pelvi danno luogo a difetti di riempimento piuttosto caratteristici. Avremo deformazione dei calici o la soppressione delle loro immagini e la presenza di una impronta tumorale. Particolare aspetto a frangia o con difetto di riempimento si ha per i tumori del bacinetto, dato il loro carattere villoso. Le immagini di stenosi, proprie dei tumori infiltranti, danno luogo a dilatazione della via escretrice a monte potendo arrivare anche alla esclusione funzionale del rene.
La pielografia, utile per identificare la sede del tumore, è indicata in caso di silenzio funzionale del rene. La pielografia può essere anterograda o retrograda. La prima può rendersi necessaria in caso di impossibilità ad effettuare la pielografia retrograda, ad esempio per un’ostruzione ureterale.
La Tac è importante oltre che per la diagnosi anche per lo staging delle neoplasie della via escretrice superiore, per valutare, nelle forme avanzate, espansione ai linfonodi o ad altri visceri.
L’Ecografia utile per valutare il parenchima renale e della pelvi renale. Questa metodica si rivela importante anche per fare diagnosi differenziale con la calcolosi radiotrasparente. L’Endoscopia costituisce un metodo diagnostico indispensabile per accertare una eventuale propagazione della papillomatosi alla vescica e per eseguire una ureteroscopia e successiva biopsia ureterale; infine ricordiamo la citologia urinaria, positiva nel circa 30- 40% dei casi. E’ buona regola eseguirla in corso di endoscopia, con tale metodica si è potuto riscontrare casi di carcinoma in situ con urografia negativa.
Terapia e Prognosi
La terapia di elezione è quella chirurgica che deve essere la più radicale possibile, in casi selezionati si possono attuare resezioni segmentali, soprattutto in caso di monoreni o di compromissione della via pieloureterica. Il trattamento è rappresentato dalla nefroureterectomia totale con collaretto vescicale, per l’asportazione del tratto intramurale dell’uretere. In tal caso la prognosi è piuttosto favorevole. Occorre procedere ad una exeresi così ampia in quanto vi è una grande probabilità di una recidiva di una papillomatosi nell’uretere se questo non viene rimosso assieme al rene.
Se il papilloma è di basso grado e si limita all’uretere terminale, questo, può venire asportato facendo una resezione segmentaria seguita da ureterocistoneostomia; mentre per il terzo medio ed il tratto ureterale superiore si attua la resezione segmentaria.
Utile la polichemioterapia, soprattutto in caso di metastasi, principalmente a carico di linfonodi, fegato, polmone ed ossa (particolarmente vertebre lombari e ossa pelviche).
Utile saranno controlli a distanza con: citologia urinaria, cistoscopia, ecografia, ed anche urografia, per la possibilità di insorgenze di recidive sia a livello vescicale, sia nella via escretrice controlaterale alla neoplasia.